متلازمة سانجد سقطي
Sanjad Sakati syndrome
في عام 1988 نشر مستشفى الملك فيصل التخصصي في الرياض ،باسم د. سنجد و د.سقطي و د. أبو إصبع ملخص في مجلة بحوث الأطفال يصف حالة أطفال سعوديين لديهم انخفاض في هرمون الغدة الجنب درقية مصحوب بقصر في القامة ولديهم مشاكل في العينين وتأخر عقلي. .بعد هذه المقالة المختصرة توات بقيت الحالات المنشورة من الكويت وقطر وفلسطين والسعودية عن عدة أطفال لهم نفس الأعراض.وسمي المرض بعدة أسماء ولكن اشهرها متلازمة سنجد سقطي أو متلازمة انخفاض هرمون الغدة الجنب درقية المصحوب بضعف الجسم والعقل والوجه المميز.
و يعتبر المرض مرضاً وراثيا ناتج عن حدوث طفرة في جين(مورث)على الذراع الطويلة لكروموسوم واحد. و ينتقل المرض من الأبوين الحملين للمرض إلى بعض أطفالهم .وهو ينتقل بالوراثة المتنحية والتي تعطي نسبة 25% احتمال تكرار الإصابة في كل حمل.
الأعراض
الحمل والولادة
* حركة الجنين أثناء الحمل قليلة و بطيئة.
* في العادة يكون وزن الطفل المصاب عند الولادة ما بين 2 إلى 3,5 كيلو غرام وأطوالهم ما بين 40الى45 سم.يولد الكثير من الأطفال المصابون بالمرض بغشاوة رمادية اللون على الجزء الأمامي من العين وقد تكون مصحوبة بابيضاض في العدسة.وهذه الغشاوة المصحوبة بابيضاض في عدسة العين إذا استمرت لمدة طويلة قد تضعف النظر، حيث يضمر معها العصب البصري بشكل يصعب علاجه.ولكن من الملاحظ أن هذه الغشاوة تخف عند ارتفاع مستوى الكالسيوم في الدم إلى الحد الطبيعي ويتم ذلك بعد مرور عدة اشهر.ومع ذلك يجب متابعة طبيب العيون لتأكد من عدم الحاجة لأجراء عملية لإزالة الغشاوة عن طريق استئصال العدسة أو زراعة القرنية لو لزم الأمر.
* تشنجات إذا نقص مستوى الكالسيوم او المغنيسيوم في الدم.
* نقص في المناعة وسهولة انتقال العدوى لهم مثل الزكام .
الأوصاف والملامح
* قصر القامة
* صغر حجم الرأس
* قصر الرقبة
* ذقن صغير
*طول في المسافة بين طرف الأنف والشفة العليا
* الأطراف السفلية و العلوية صغيرة و قصيرة
* العينين غائرتين
* غشاوة على العينين .
* الأذنين كبيرتين وقريبتين من الذقن
النمو الجسدي :
* نمو الأسنان طبيعي
* قصر شديد في القامة
*بطء شديد في النمو (زيادة ضعيفة في الوزن و مع زيادة قليلة في ا لطول)
مع تقدم العمر هناك تغير بسيط في ملا مح الوجه والشكل العام للجسم، فعلى سبيل المثال قد يبدوا الطفل ذوا السنتين كأنه في الشهر الثالث من العمر و ذوا السبع سنوات كأنه في السنة الثانية من العمر.
اكتساب المهارات والنمو العصبي :
* لديهم تأخر عام في اكتساب المهارات . وفي العادة يكون لديهم تأخر بسيط في المهارات العقلية مع تأخر في النطق والتواصل. وهؤلاء الأطفال قابلين للتعلم والتحسن عند الاهتمام بهم وتقديم البرامج التأهيلية والتعليمية المناسبة لقدراتهم.كما أن شدة التأخر تزيد عند إهمالهم أو عند عدم حصولهم على العناية اللازمة .
التطور الحركي :
*الجلوس : نتيجة لتأخر العام في المهارات يجلس كثير من الأطفال المصابون عند إكمالهم السنة الأولى من العمر. كما يتأخرون في الانقلاب و الحبو والمشي.
التطور النفسي :
*تشابه الناحية النفسية للأطفال المصابين بمتلازمة سانجد سقطي الحالات النفسية للأطفال المصابين بتأخر عقلي من النوع البسيط إلى حد بعيد.
التشخيص
يعتمد تشخيص على الأعراض وبعض الفحوصات الطبية.ومن أهم الأعراض التي يهتم بها الأطباء هو نقص الوزن وقصر القامة عند الولادة مع وجود الأشباه المميزة لملامح الوجه والغشاوة البيضاء على القرنية و عدسة العين.ويتأكد وجود المرض بشكل كبير انخفاض مستوى هرمون الغدة جنب درقية و الكالسيوم في الدم والذي يصحبه ارتفاع في مستوى الفوسفات . هذه الأعراض في العادة تكون كافية لتشخيص المرض .ولم يكن هناك تحليل معين لتشخيص المرض بشكل تام إلى وقت قريب، فقد اكتشف الجين(المورث) المسبب للمرض والذي يوجد على الذراع الطويلة من كروموسوم واحد.ولذلك قد يحتاج الطبيب فحص لهذا الجين إذا كان لدية شك في وجود المرض.أما بنسبة للوالدين فلا تظهر عليهما أي علامة من علامات المرض ولا يكون لديهما مشاكل في الغدة الجنب درقية ولا مشاكل في الكالسيوم والفوسفات.ولان المرض مراض وراثي فان أي عائلة يولد لها طفل مصاب بهذا المرض فانه بشكل تلقائي يكون الأبوين حاملين للمرض، لان المرض لا يحدث إلا إذا كان كلا الوالدين حاملين للمرض
الأسباب
تحدث متلازمة سانجد سقطي بسبب حدوث طفرة في أحد الجينات الموجودة على الذراع الطويلة لكروموسوم واحد.ولمعرفة المزيد اذهب الى هذا الرابط.وبما أن كل إنسان لدية نسختان من كل جين(مورث) تأتيه من كلا أبوية، فان المرض لا يحدث إلا إذا كان جميع النسختين معطوبتين(أي فيهما طفرة).فلذلك فان المرض لا يصيب الا الأشخاص الذين كلا نسختيهم التي أتت إليهما من أبويهما معطوبة بينما الشخص الذي لدية نسخة سليمة ونسخة معطوبة يسمى شخص حاملا للمرض و لا يظهر على غي علامة من علامات المرض. والطفرات التي تحدث في الجينات(المورثات)ليست أمرا نادرا بل يعتقد أن كل إنسان لدية اكثر من طفرة في اكثر من جين ، ولا يكون للأمر أهمية إلا إذا حدث تزوج رجل حامل لجين معطوب امرأة لديها نفس الأمر.وفي العادة لا يعلم الزوجين انهما حاملين للمرض إلا بعد ولادة طفل لهما مصاب بالمرض.ولكي تعرف المزيد عن أساسيات الوراثة ومعنى الطفرة وعلاقة هذا المرض بزواج الأقارب و الطريقة التي ينتقل بها هذا المرض من الأبوين الحاملين للمرض بما يسمى بالوراثة المتنحية ننصحك بالرجوع للصفحات المرتبطة بهذا المقال
ومتلازمة سانجد سقطي هو عبارة عن خلل خلقي(أي منذ الخلقة) في الغدة الجنب درقية.فلا تفرز هذه الغدة هرمونها ولا تستجيب لانخفاض مستوى الكالسيوم أو ارتفاع الفوسفات. و سبب عدم إفراز الغدة الجنب درقية لهرمونها غير معروف ولكن يعتقد انه ناتج عن خلل أو نقص في مادة معينة تتحكم في الغدة الجنب درقية ولكن هذه المادة أيضا غير معروفة.ولكن يعتقد أن اكتشاف المورث المسبب لهذا المورث قد يعطي دلائل تساعد في فهم الأسباب البيولوجية لانخفاض هذا الهرمون.
تقع الغدة الجنب درقية في الجزء الأمامي للرقبة .وهي عبارة عن أربع غدد ملتصقة بالغدة الدرقية من الخلف..وتفرز الغدة الجنب درقية هرمونا يعرف باسمها وهذا الهرمون يتحكم بمستوى الكالسيوم والفوسفات في الدم.ويقوم هذا الهرمون برفع الكالسيوم عند انخفاضه في الدم ويخفض الفوسفات عند ارتفاعه.ويقوم بهذه المهمة عن طريق زيادة امتصاص الكالسيوم من الأمعاء و تذويب بعض الكالسيوم من العظام .كما يقوم بالتحكم بالكمية الكالسيوم والفوسفات التي تمتصها الكليتين.فهو يقلل من كمية الكالسيوم الذي يخرج عن طريق البول ويزيد من خروج الفوسفات .ولذلك عند نقص هرمون الغدة جنب درقية فان مستوى الكالسيوم ينخفض ويرتفع الفوسفات.والغدة الدرقية هي الغدة الصماء الوحيدة التي لا تتحكم بها الغدة النخامية في المخ.و لا يتحكم بإفراز هرمون الغدة جنب درقية إلى مستوى الكالسيوم والفوسفات في الدم
اكتشاف الجين(المورث)المسبب لمتلازمة سانجد سقطي
الحمد لله فقد اكتشف اخيرا الجين المسبب لمتلازمة سنجد سقطي.فبتظافر الجهود وتعاون العديد من الاسر(تقريبا 17 اسرة سعودية و 9 اسر من فلسطين) بالتبرع بقطرات من دمائها لمشروع البحث الذي استغرق تقريبا ثلاث سنوات.و الجين المكتشف يقع على الذراع الطويلة من كروموسوم(الصبيغة)واحدو بالتحديد على المقطع 42 (1q42-q43).وهذا الجين اسمه ( TBCE)و هي اختصار لكلمة TUBULIN-SPECIFIC CHAPERONE E.
كما بين البحث ان هناك مرض اخر (يسمى متلازمة كيني كافي( Kenny-Caffey syndrome ) و هذا المرض ايضا ينتشر في منطقة الشرق الاوسط و انكان بشكل اقل من متلازمة سنجد سقطي. يتشابه المرضان في الاعراض و لكن تمتاز متلازمة كينيدي كافي بضيق في مجرى نخاع العظم مع مع زيادة كثافة العظم خاصة في قاعدة الجمجمة.كما تكثر حالات الالتهابات البكتيرية في متلازمة كيني كافي مقارنة بمتلازمة سانجد سقطي.
و من اهم نتائج البحث ان جميع الاسر التي من من الجزيرة العربية و فلسطين لديها نفس الطفرة .فالطفرة التي و جدت هي ناتجة عن نقص 12 قاعدة نيتروجينية في المقطع الثاني من الجين.وهذا يدلل ان هذه الاسر ترجع اصولها الى اصل واحد ،وقد تكون الطفرة حدثة في شخص واحد يعتبر جداً قديما لتلك الاسر.كما ان نفس الطفرة وجدت في الاسر المصابة بمتلازمة كيني كافي و هذا يدلل ان هذين المرضين ان لم يكونا اسمين لمرض واحد فهما متشابهين الى حد كبير الى درجة التطابق.
ماهي و ظيفة الجين TBCE؟
تتكون الخلية من هيكل انشائي كما هو الحال في البنايات الشاهقة.و في الخلية يبنى هذا الهيكل من عدة انواع من البروتينات ان لم تكن مئات البروتينات المترابطة مع بعضها البعض.هناك مادتان اساسيتان في بناء هذا الهيكل و يسميان التيبيولين ( Tubulin), الاكتين( Actin) .و هناك مواد بروتينية عديدة لتكوين كل من هذه الألياف التي في شكلها كالأنابيب المترابطة.و هناك نوعان اساسيان من الياف “التيبيولين” و اهما نوع” الفا “و نوع “بيتا”.لوحظ حديثا ان التيبيولين تحتاج الى ثني و طي لكي يستفاد منه.و وجد عدة مواد تقوم بهذه العملية المعقدة.وسمية هذه المواد بالجابرونات(chaperones ).و هناك اربع انواع من الجابرونات ( A,C,D,E) و هي كما ذكرنا مهمة لثني و طي التيبيولين من نوع الفا و بيتا. وهذا الثني او الطي معقد و في نفس الوقت مهم لكي يؤدي التيبيولين و ظيفتة بشكل الصحيح.و لقد اكتشف ان الجابرون من نوع إي ( E) عند حدوث طفرة فيه فانه لا يقوم بوظيفته بالشكل الصحيح فبالتالي يسبب متلازمة سانجد سقطي و متلازمة كيني كافي.و باكتشاف هذه الجين لهذين المرضين بداء العلم يكشف علاقة الجابرونات في تخليق الغدة الجار درقية.فالتيبيولينات هي مهمة لبناء هيكل الخلية و مهمة في بناء المجاري الداخلية في الخلية و التي عن طريقها تنتقل الاشارات و المواد من مكان الى اخر في داخل الخلية الصغيرة.
ماذا بعد هذا الاكتشاف؟
ان اكتشاف الجين المسبب لمرض يفتح عدة افاق و افكار في سبيل علاج هذا المرض.ولكن ليس بالضرورة ان تكون النتائج سريعة او فورية.
من اهم فوائد هذا لاكتشاف هو القيام بالفحص ما قبل الزواج للأفراد و الاقارب للأسر المصابة بهذا المرض.كما يمكن تشخيص الحالات المشكوك فيها عن طريق الفحص الجيني.كما يمكن الان القيام بالتلقيح الصناعي و فحص البويضة الملقحة لمعرفة اذا ما كانت سليمة ام لا ،ثم القيام بغرسها في رحم الام اذا ثبت انها سليمة.
لكن هل هذا الاكتشاف يقدم اي علاج للمصابين؟
في الوقت الحالي الجواب لا ، وان كنا نتوقع ان يأتي اليوم الذي يكتشف العلاج الناجع لهذا المرض المستعصي.كما اود ان انبه على اهمية المشاركة و دعم الابحاث التي تحاول معرفة وظيفة الجين و البروتين المنتج منه فهي الطريق للاكتشاف الدواء.كم انه من الممكن الاعداد و لزراعة الجين المسبب للمرض في الحيوانات و معرفة مدى نجاحها لكي يدرس الامر في المستقبل على الانسان.
هذا هو رابط المجلة التي نشرت البحث(باللغة الانجليزية) نيتشر جنتك بتاريخ 21 اكتوبر 2002
العلاج
لا يوجد علاج شافي لهذا المرض كما هو الحال في كثير من الأمراض الوراثية . ولكن هذا لا يعني ان هؤلاء الأطفال لا يتحاجون الرعاية الطبية والتأهيلية.وهؤلاء الأطفال يستفيدون من البرامج العلاجية و التأهيلية التي تقدم لهم.وننبه أولياء أمور هؤلاء الأطفال إلى متابعة طفلهم مع طبيب أطفال يثقون فيه ولدية اهتمام برعاية الأطفال ذوي الاحتياجات الخاصة.كما ننصح أولياء الأمور إلى التحلي بالحكمة عند إنفاق المال خاصة في الأمور التي لم ينصح بها الطبيب.وان كان لديهم القدرة على الأنفاق فعليهم الحث عن البرامج التأهيلية المفيدة.
الكالسيوم والفوسفات
* يعالج نقص هرمون الغدة جنب درقية عن طريق إعطاء دواء يسمى هرمون ون ألفا وهذا الدواء مركز ولذلك يجب عدم تغيير الجرعة من دون الرجوع إلى الطبيب المعالج.
* هيدروكسيد الألمنيوم أو كربونات الكالسيوم لتخفيض مستوى الفوسفات في الدم.
* سلفات المغنيسيوم إذا كان الطفل لدية انخفاض في مستوى المغنيسيوم.
* يغير الطبيب الجرعة حسب التحليل وحاجة المريض
العيون
ينصح المصابين بهذه المتلازمة بمتابعة طبيب العيون و ذلك لمتابعة الغشاوة التي على القرنية وفحص قاع العين وقياس ضغط العين.في بعض الحالات قد يصف الطبيب بعض المراهم والقطرات مع استمرار المتابعة و ملاحظة حجم و مستوى التكلسات في القرنية وقاع العين.وبما أن الغشاوة التي على القرنية تزول لوحدها(إذا كانت خفيفة) عند الكثير من الأطفال، فأنه لا يحتاج لتدخل الجراحي .ولكن قد يحتاج الطبيب التدخل إذا استدعى الأمر عن طريق زراعة القرنية أو إزالة العدسة إذا كانت تٌأثر على البصر.
التغذية
* قد يكون ضعف بنيت الأطفال المصابون بمتلازمة سنجد سقطي ناتج عن المرض ولكن قد يكون ذلك أيضا ناتج عن سوء التغذية وعدم حصول الطفل على كفايته من السعرات الحرارية.لذلك احرص على إعطاء الطفل المزيد من الطعام و عليك متابعة أخصائية التغذية فقط تعطي الطفل أطعمة غنية بالسعرات الحرارية كالبدياشور و الكرولين وغيرها من الأطعمة المغذية.
* عند كان هناك مشكلة في تغذية طفلك فقد ينصحك الطبيب بتركيب أنبوب تغذية عن طريق الأنف لإعطاء الطفل المزيد من السعرات الحرارية و تسهيل عملية إعطاء الدواء.والكثير من الناس يتخوفون منه ولكنه أمر سهل جدا و ما عليك إلا أن تجربة لتعرف انه ليس بالشكل الذي تتصور.
* قد يعطيك الطبيب بعض الحلول أو الدواء إذا كان طفلك يعاني من قيء متكرر نتيجة لارتخاء صمام المعدة العلوي .
التدريب والتعليم
من المهم الحرص على تعليم وتدريب الطفل منذ الصغر .ويغفل الكثير من الآباء عن هذا الآمر نتيجة لانشغالهم مع المشاكل الأخرى ،كمشاكل الكالسيوم و التغذية.ولذلك يجب الحرص منذ الولادة على عملية القيام ببرنامج يسمى بالتنشيط المبكر(يمكن الاطلاع على بعض المعلومات عن هذا البرنامج من هذه الصفحة).والذي يعتمد على عملية تنشيط جميع حواس الطفل السمعية والبصرية والحسية عن طريق العب ومداعبة الطفل.
في بعض الأطفال المصابين بمتلازمة سانجد سقطي تظهر بعض الأعراض المشابهة لما يسمى بمرض التوحد ولذلك قد يستفيد هؤلاء الأطفال من بعض البرامج المعدة لهذه الفئة من الأطفال.
الناحية النفسية للوالدين وبقية الأولاد
يعاني الأهل من الألم والحزن على ابنهم خصوصا إذا أخبرتهم الأطباء أن هؤلاء الأطفال معرضين للاضطرابات في المخ والالتهابات الخطيرة التي تؤدى إلى وفاتهم في سن مبكرة و يزيد النفسية سوء إذا تدخل بعض الأقارب الجهلاء لمواساتهم لذلك أنصحكم أن لا تدخلون أحد لمواساتكم إلا ذوى الخبرة والاختصاص .أما الأبناء تتحسن نفسيتهم إذا تعدل مستوى الكالسيوم و المغنيسيوم في الدم .وطبيعة هؤلاء الأطفال تشبه طبيعة الطفل المصاب في التوحد.وأيضا لا يحبون اللعب مع الأطفال يميلون إلى التعامل مع الكبار فقط.حتى الطفلين اللذان هما من نفس المتلازمة يرفضون لمس بعضهم البعض.إذا لمس الطفل المصاب بهذه المتلازمة أخيه الآخر الذي مثله يشعر بفزع شديد وبكاء.مع انهم يحبون بعضهم البعض وحساسين جدا ولا يستغنون عن بعضيهما لكن لا يمكنهما اللعب معا.
المتابعة
* يحتاج المريض متابعة دورية مع طبيب الأطفال .في العادة تكون الزيارات متقاربة إلى أن يتم التأكد أن مستوى الكالسيوم وبقيت الأملاح في الدم ثابتة تم تقل عدد الزيارات تلقائيا.
* تتم متابعة الطفل بتحليل الدم لملاحظة الكالسيوم والفوسفات و المغنيسيوم و اليوريا وبعض التحاليل التي تعكس مستوى التغذية كنسبة الهيموجلوبين وغيرها.ويعدل الطبيب جرعة الدواء حسب نسبة الكالسيوم والفوسفات.
* قد يحتاج الطبيب إلا إجراء بعض التحاليل لمعرفة مستويات الأملاح إذا أصيب الطفل بقيء أو إسهال.لكي لا يحدث انخفاض لمستوى الكالسيوم نتيجة لعدم امتصاص الأمعاء لدواء وان ألفا.
* ارتفاع درجة الحرارة بشكل عام يزيد من احتمال حدوث التشنجات لكل الأطفال، الطبيعي والطفل المصاب بهذا المرض. لذلك عليك التنبه لهذا الأمر.
نصائح عامة من مجرب
عزيزتي الأسرة إن هذه المتلازمة نادرة ولا يوجد عليها دراسات أو أبحاث كثيرة تساعد الأهل وتزويدهم بمعلومات فأنا أتبرع في إعطائهم نصائح متواضعة من تجربتي الخاصة.
* عزيزتي الأسرة أنا عندي مثلكم طفلين مصابين في متلازمة سانجد سقطي
* أتمنى أن تتقبلوا وضع ابنكم فهو أمانة بين أيديكم لأنه بحاجة لعناية خاصة قد تحتاج بعض الأسر مساعدة أضافيه من أحد المقربين للأسرة(كوالدة الأم) أو خادمة أو ما شابه لمساعدة الأم في رعاية الطفل .وفي اقل الأحوال على الأب مساعدة الأم في رعاية الطفل و تخفيف الحِمل الذي تتعرض له الأم
*لا يوجد علاج شافي للمرض لذلك عليكم الانتباه فقط تضرون طفلكم عند تجربتكم لعلاجات ليست تحت إشراف طبي.
* تجنبوا العلاج بالكي.ارجوا منكم أن لا تذهبوا بطفلكم إلى الطب الشعبي للعلاج بتلك الطريقة. أنا ذهبت إليهم لعلاج ابنتي (كنت ابحث عن أي علاج) واحرقوا ابنتي بالنار دون رحمة لأنه ليس عندهم علاج لهذه الحالة. أقنعوني أن علاجها الكي وأنا طبعا صدقت وندمت الآن اشد الندم
* لا تستعملوا الأدوية الشعبية أبدا
* عليكم الاهتمام في مواعيد الدواء و أحذركم من قطع العلاج لان ذلك يؤدي إلى تدهور خطير للطفل
* أن لا تسمحوا للآخرين يثيرون الشفقة والعزاء عندما يرون طفلكم واستمتعوا مع الآخرين بمواضيع أخرى
* انتم بحاجة إلى مستشفى بين حين وحين وسوف ترقدون في أيام أحيانا عليكم كسب الممرضات ومعاملتهن باحترام حتى يصبحن صديقات للعائلة والطفل
* عدم تخويف طفلك من الإبر حتى يعتاد عليها لأنه بحاجة للتحليل بين فتره وفترة
* لا تتحدثون عن مرض طفلكم إلا مع ذوي الخبرة والاختصاص لان عامة الناس يعطون نصائح خاطئة لان قصر القامة أنواع مختلفة
* لا تقارنوا أطفالك بالأطفال الطبيعيين ولا تشغلوا بالكم في مواضيع قدرها الله وكانت
* تعرفوا على أسرة لديها طفل مصاب بهذا المرض.فقد تستفيدون من بعض الأمور ولكن عليكم الانتباه والحرص على الاستفادة من الإيجابيات وتجنب السلبيات.
* أن هذا المرض يختلف في شدته من طفل إلى آخر. أنا مثلا عندي طفل و طفلة مصابين بهذا المرض.الطفلة حالتها صعبة جدا وعانت كثير من فقدان الشهية والقيء و القيء المصحوب بالدم والزكام والعيون والتهاب الجلد.
* أما الطفل فعانى فقط من فقدان الشهية والقي
* ادعوا الله أن يرحمكم بواسع رحمته و اقرءوا دعاء الكربة والفرج (لا اله إلا أن سبحانك إني كنت من الظالمين )
نحن و متلازمة سانجد سقطي
قبل عشر سنوات تزوجت من ابن خالتي الذي يكبرني بعامين كنت احلم في تكوين أسرة سعيدة.يسودها الحب والتفاهم والاستقرار والحوار والأطفال ،منذ الطفولة وأنا انتظر دخول هذا العالم و استعد له واقرأ كل الكتب التي تتعلق في الحياة الزوجية وتربية الأطفال…لكن للأسف الشديد.وجدت واقع حياتي صعب لا يمكن تطبيق النظريات والمعلومات التي غذيت بها عقلي كل تلك السنوات.المهم مضت السنتين الأولى من زواجي في حلوها ومرها.
عندما بلغت 23 من عمري فكرت في إنجاب طفل يملأ حياتي ويخفف من وحدتي وحزني القاتل.كانت خبرتي بالعناية والتربية للأطفال جيدة…قدر الله في عام 1994 م أن احمل لأول مرة .لقد عانيت الكثير في تلك السنة، فأصبت بصداع شديد (صداع الشقيقة)لا أبالغ إني تمنيت الموت من شدة النوبة…فكان الألم يرميني طريحة الفراش كل ثلاث أيام، واحتجبت عن النور سنه كاملة! لم يكن الصداع الشديد هو الامتحان الوحيد في تلك السنة.فعندما كنت حامل في الشهر السابع اخبرني الطبيب إني حامل ببنت. ولكنها تشكوا من أمر ما يبدوا انه خطير ونصحوني في توليدها مبكراً….أنا رفضت …وفضلت انتظار الموعد المحدد للولادة .
بدأ الخوف والشك يتسلل إلي قلبي هل تشخيصهم صحيح…..لجأت إلي الله ودعوته أن يعافيني من الصداع الرهيب…. يا رب ..يا رب اشفيني حتى استعد للاستقبال والتفرغ للمولودة المريضة.وفعلا في 11-4-1995م أنجبت طفلتي.. .. واستجاب الله دعائي و شفاني بعد الولادة مباشرة.اعتقد إن الله شفاني لكي التفرغ للمولودة فكانت فرحتي فرحتان الأولى شفائي والثانية لأني ولدت بنت جميلة وشعرها أشقر….من كثر السعادة لم أنام ثلاث أيام!.
بعد الولادة بساعات أخذ الطبيب المولودة لعمل بعض الفحوصات ،ولكنه بعد ذلك عاد وقال للأسف الطفلة بحاجة للعناية المركزة لأنه ظاهر عليها علامات تشير بأنها مصابة بمرض اسمه متلازمة سنجد سقطي.وهذا المرض مرض وراثي لأني متزوجة من ابن خالتي.الحقيقة أن هذا الخبر صدمة فطلبت من الله أن يجبرني في مصيبتي وأن يرحم طفلتي ولا يحرمها من نعمة البصر لأنه كان على عينيها لون رمادي يغطي القرنية بالكامل .الحقيقة إني أكثرت على الطبيب الأسئلة التي تحيرني.. هل هي عميا ْ ؟ هل أنا عملت خطأ خلال الحمل…؟ هل يوجد حالات مثلها ؟..هل ستعيش…؟..هل تحتاج زراعة غدد..؟ هل تحتاج هرمون للنمو…؟ هل تحتاج للعلاج في الخارج…؟..هل حرب الخليج له دور في هذا المرض…؟ فكان الدكتور صدره رحب لكل هذه التساؤلات وقال لي: إن هذه المتلازمة نادرة ويوجد حالات مثلها في السعودية والكويت وقطر وفلسطين منذ عام 1988م.قلت له:أريد أن أشاهد طفل مصاب بهذا المرض…..فسكت ثم قال : بحزن ويأس وعزاْ لي إن الأعمار بيد الله إن اغلب المصابين بهذا المرض يموتون في سن مبكرة بسب بعض الاضطرابات و الالتهابات المتكررة.فسألته مستقبل الطفل القادم هل من الممكن أن يتكرر المرض … فقال: النسبة في كل حمل 25 في المائة ،كانت إجابات الدكتور صدمة لي ولم أستطيع التعبير عن حزني لأنه لا وقت للمشاعر فرفعت رأسي إلى الله وطلبت منه أن يساعدني لأتقبل وضعي الجديد ومستقبلي المجهول.
بقيت فترة النفاس عند أهلي وكنت ازور طفلتي في العناية المركزة، كانت صحتها غير مستقرة وتوقعت إنها ستموت لأنها أصيبت بانخفاض في الكالسيوم و المغنيسيوم مع تشنجات. في تلك الفترة كانت الصورة غير واضحة لي عن طبيعة مرضها وكل الذي افهمه أنها بحاجة لعناية خاصة. في فترة النفاس هيئة نفسيتي للوضع الجديد .. وعرفت أنني أمما امتحان و أن هذه الطفلة أمانة عندي يجب المحافظة عليها إلى أن يستلمها بارئها مني في أي وقت .
بعد شهر وعشرون يوم خرجت من المستشفى إلي البيت فوجدت إنها فعلا تختلف عن بقية المواليد ….. كانت لا تنام ولا تستطيع الرضاعة وتتقيْ كل ساعتان وتبكي باستمرار، تبكي من الجوع وتبكي من الظلام وتزيد عليها التشنجات بسبب القيْ الذي يجعلها لا تمتص الدواء الذي تأخذه.كانت تعاني من غشاوة على العينين تمنعها من الرؤية فتبكي عندما تظلم الغرفة ،استمرت معها هذه الغشاوة لمدة سنة كاملة.خلال هذه السنة بدأت افهم طبيعة هذا المرض وحرصت كل الحرص لحمايتها من القيء حتى تستفيد من العلاج وفعلا تحسن مستوى الكالسيوم والفوسفات وتحسن مستوى النظر وتحسنت نفسيتها وفرِحت برؤية وجوهنا وصارت تبتسم لنا وبدأت تخطوا خطواتها الأولى ،ولكن هذا السن لاحظ طبيب العيون أن على عينيها بقع كالثقوب في قاع العين والقرنية .كان لديها في تلك الفترة صعوبة في النطق والتواصل… لها عالم خاص بها تتكلم مع يديها والمصابيح و المرايا والورق فكانت تشبه سلوك المصابين بالتوحد.
في السنة الثالثة زاد القيء عليها وصارت ترفض الطعام وفقدت شهيتها تماما حتى الدواء كانت ترفضه وأصبح القيء مستمر وزادت التشنجات ثم دخلت العناية المركزة لمدت عشرة أيام وقرر الأطباء وضع أنبوب لها في الأنف خاص للتغذية . جربت هذا الأنبوب فكان أنبوب أرسله الله لي حتى يرحمها من الجوع ويرحمني من العذاب .هذا الأنبوب مريح وسهل الاستعمال يُسهل إعطائها العلاج بواسطته لان دوائها يومي و أيضا عندما تكون مريضة بالزكام تحتاج إلى تناول بعض الأدوية الإضافية و السوائل .في هذه الفترة خف عنها القيء وصار مرتين باليوم فقط وتحسنت نفسيتها وتحسن مستوى الأملاح بدمها .و صارت تنطق اسمها واسمي واسم والدها فكان لها عالم خاص لا تسمح لأحد أن يدخله ولا تحب اللعب أبدا تحب الأخبار والمجلات وتحفظ أسماء الملوك والدول والحروف و الآيات والجمل دون مساعدة أحد. وترفض أن اشرح لها موضوع أو معلومة أو تصحيح نطقها .عندها مشكلة في النطق والتعبير وتردد العبارات الغير معروفة و تتدعي أنها لا تسمع إذا حدثتها أو علمتها شيء، تحب التلفاز أن يكلمها والمسجل فاشتريت لها أشرطة فيديو وكاسيت لتعليم النطق والحروف والأرقام فتحسن وضعها. في هذه الفترة استمر عندها القيء مع أن الأنبوب موجود في انفها والتهبت عينها وزاد الثقب فيها، فقرر طبيب العيون إجراء عملية عاجله لرقع هذا الثقب بالكهرباء وتمت العملية بنجاح بعد سنة من العملية تغير لون القرنية وصارت بيضاء متكلسة.
أصبح عمرها 4 سنوات وصارت تشعر بالوحدة والعزلة والفراغ. فكرت في إنجاب أخ أو أخت لها يشاركها في اللعب ويملا وحدتها . ترددت كثيرا لان الأطباء قالوا أن احتمال إصابة الطفل الثاني بهذا المرض 25%. أصبحت بين نارين، نار الخوف من المجهول ونار الواقع المر لحال ابنتي ووحدتها. استخرت ودعوت الله أن يرشدني .بعد الاستخارة قلت إذا كان الطفل طبيعي وسليم فالحمد لله فسوف يسعدني ويسعدها إنشاء الله ويبعد عقدة المرض الوراثي. أما إذا كان الطفل مريض فالحمد لله على كل حال فأنا تعودت على السهر وتعلمت كيف أتعامل مع هذا المرض.كان كل همي أن اسعد ابنتي وترى أخ مثلها في البيت حتى ولو كان مريضا وعزمت وحملت لكن للأسف الشديد بعد حملي مباشرة أصيبت ابنتي بنزيف بالمعدة وصارت ستفرغ دما اسود في الليل .في هذه الفترة اخبرني الأطباء أنى حامل في الأسبوع السادس عشر وان التحاليل تشير أنى حامل في طفل ذكر مصاب أيضا بمتلازمة سنجد سقطي.
فهذه الصدمة الثانية كانت كالسيف الذي طعن حياتي الزوجية ومستقبل أسرتي.في هذه الفترة تدهورت حياتي الزوجية بكل ما تعنيه هذه الكلمة فصبرت و بدأت أخطط لحياة هذان الطفلان المريضان ولكن صارت ابنتي تنزف دم شديد من معدتها و للأسف الشديد جاءني المخاض في ذلك الوقت العصيب.في 16/12/99 ولدت طفلا أشقر وجميل وكانت توقعات الأطباء في محلها وانه مصاب مثل أخت ودعوت الله أن يلهمني القوة والصبر حتى اهتم في هذه الأمانة الصعبة .خرجت من المستشفى وبقي ابني في العناية المركزة ثم دخلت أخته الإسعاف بسبب نزيف من المعدة وبعد الأشعة أتضح أن عندها قروح في المعدة ملتهبة وهي بحاجة إلى مضخة للتغذية. بعد المضخة تحسنت صحتها النفسية والعقلية و الجسدية وبعد شهر خرجت من المستشفى وقبل ذلك اليوم بعشرين ليلة خرج أخيها أيضا فكانت حالته مستقرةّ ووضع بعد ذلك مضخة لأنه يشكو من القيء . أن مضخة التغذية حلت كل مشاكلنا ومشاكل أطفالي كانت هي الحل المناسب لعلاج سوء التغذية والقيء. صار عمر البنت خمس سنوات وعمر الولد 4 شهور وودعنا الألم والمعاناة والسهر في هذه الفترة كان همي الأول والأخير إسعاد هذان الطفلان الذين اخذوا وقتي كله وحرمت نفسي من متع الحياة في سبيل راحتهم.
مواقف جميلة لا تنسى
كتبت لكم في نحن ومعاناة من متلازمة سنجد سقطي …هذا لا يعني أن حياتنا كانت مؤلمه وحزينة .انا عبرت لكم
عن معاناة طفلي وطفلتي فقط ونسيت ان أذكركم ان بسمة منهم تنسيني كل الهموم ..وتزيد عندي شحنة العاطفة
والعطاء والتحدي ..لا يعني أن في المنزل طفل مريض توقف الحياة ..بل العكس قد قضيت مع طفلتي ساعات من الحب وتبادل العواطف في جو اسري تحدي المرض ..نعم قضيت مع طفلتي سنوات جميلة يعكرها المرض كانت طفلة ضعيفة الجسم قوية الإرادة تتحدي المرض فهي لا تشتكي ابد تعود ت علي المستشفيات وعلي التحاليل وسحب الدم …منذ كان عمرها سنتين عودتها فبل كل تحليل اشرح لها انه اليوم عندها موعد و أنها قوية لا تخاف من الإبرة …فعندما يحضر الطبيب الإبرة طبعا تبكي وتخاف !!ثم اذكرها أنها قوية لا تخاف , فورا تمسح دموعها وتقول: أريد إذن لزقه (ضماد الجرح)شكرا يا دكتور فهي تحب اللزقات الجروح جدا
طفلتي عمرها الآن سبع سنوات تقريبا اسمها فاتن سميتها فاتن لأنها فتنت عقلي وقلبي !! اعتزلت العالم كله لأنها ملكتني .. فاتن اسم علي مسمي تفتن قلب كل من يراها
الحقيقة بعد ان تحسن وضعها الصحي والجسدي .. بعد وضع لها أنبوب ومضخة للتغذية أصبحت تستوعب كل ما حولها وتحسن تواصلها مع الكل … بعد سنوات من الجوع والسهر والألم أراد الله أن يعوضني عن السنوات المرة … أن الله أمر قلب طفلتي أن يتفجر حنان يروى كل عطشان سبحان الله صارت هذه الطفلة المريضة صغيرة الجسد !!! والدة ورشحت نفسها لتكون والدة و مسؤولة عني ونسيت أنها طفلة .. وصارت تعاملني وكأني ابنتها فعلا تراعي مشاعري وتتأمل وجهي كل ساعة وتسألني هل أنا سعيدة هل أنا جوعانة و أيضا تأمرني بعد كل أذان بالصلاة وشكر الله وتمسح علي وجهي وشعري وتقبل كفوفي … كانت ملآك الرحمة تعبر عن حبها لي بصعوبة جدا جدا لا أنها لد يها صعوبة في النطق وترتيب الأفكار فهي تستحي أن تنطق أسمها لذلك قالت لي : بدون مقدمات ماما.. انا سميت نفسي حنان . فضحكت من كل قلبي لاختيارها هذا الاسم المناسب فعلا لأن قلبها كله حنان فهي حنونة جدا جدا تلعب دور أمي الحنونة
لا أبالغ بعد حل مشكلة التغذية التي عكرة حياتها ست سنوات .. تحسن وضعها من جميع النواحي و انتظمت حياتنا أيضا و أصبحنا أسرة طبيعية وودعنا سنين القيء والجفاف والجوع والسهر
انا تعودت ان استيقظ صباحا وادخل غرفتها و أناديها: فاتن فتونة حنان حنونة فهي تحب التنويع والتصغير في أسمها . طبعا هي تعرف كم انا احبها ….. فتدعي أنها نائمة حتى اقترب منها . أناديها فلا ترد ثم اقفز داخل سريرها وامسح علي شعرها وظهرها فتبتسم ابتسامه بريئة تعتقد أنها خدعتني …. ثم تقول : ماما السلام عليك صباح الخير يا ماما وتقبل يدي وتمسح علي خدي ثم تسألني : ماما هل نمتي في الليل جيد ؟؟ ثم اضحك من كل قلبي وتلح في سؤلها هل نمتى البارحة .. فا قول لها : نعم نمت كثير يا عصفورتي … ثم تصفق وترفع يد يها إلي السماء الحمد لله ماما نامت ثم تبتسم وتتأمل وجهي .. فهي حساسة جدا .. فتقول ماما هل أنت تعبانه ؟ والله العظيم سؤلها ينسيني التعب وهموم الدنيا كلها واضحك و أقول لها : نعم أنا تعبانه !! فتضرب علي صدرها وتقول : سلامتك يا ماما . فأقول لها : الله يسلمك …… ثم تسألني هل أكلتي الفطور ؟ وهل أذن الظهر ؟ فهي قلبها معلق بذكر الله … بغد ذلك ترتب سريرها واخلع ملابس النوم وتستعد للخروج الي الصالة وتلبس حذائها الذي لا يمكن خلعه إلا وقت النوم … تخرج إلى الصالة بكل ثقة و اعتزاز بالنفس وكأنها خرجت إلي عالم جديد وهو الصالة
تتجه الي التلفاز فورا وتختار إحدى القنوات بإصرار .. ثم تركض الي المطبخ وهي تنادي الخادمة بصوت عالي .. ناني ناني .. وكأنها سيدة المنزل وتقول لها: لو سمحتي أحضري الحليب والقهوة إلي ماما دون ان اطلب منها ذلك … ثم تجلس في كرسيها الخاص بها والذي يناسب قامتها القصيرة بعد ذلك تشاهد ما تحبه من الأخبار العالمية والمسلسلات التعليمية و الاجتماعية ….. و أنا أتناول الإفطار تأتي وتتأكد أنني شربت الحليب ام لا … ثم تصفق لي وتقول الحمد لله يا حلوة شربتيه كله، ثم اذهب لصنع الغداء وهي تشاهد التلفاز فيعلن أذان الظهر فتصرخ ماما ماما مامي مامي أين السجادة أريد الصلاة مع مكة المكرمة وتصلي بكل خشوع قلبها متعلق بالله علي فطرة الإسلام تعرف كل أوقات الصلاة من دون معرفة الوقت او سماع الأذان تقرأ آيات من القران دون مساعدة احد ثم تدعو يارب يارب ادخل ماما وبابا الجنة وتسأل دائما ماما متي اذهب إلى الجنة ؟ يا ماما يامامي اذهبي إلى الجنة !! ثم تقول أنا اشتقت إلى الله هيا نذهب معا أليه . بعد الظهر تطلب الدواء فهي تعرف موعده …. ثم تبدأ تسألني عن أشياء تدور في ذهنها الصغير فتسألني عن الأحداث التي شاهدتها في التلفاز وتقص كل ما شاهدته في التلفاز .. و أيضا تأ خذ زاوية في المنزل وتتقمص كل الشخصيات التي شاهد تها من تلاوة و أخبار ومعلومات…. وتسأل نفسها اين المنامة ؟ ثم تجيب البحرين ..وتصفق أحسنت .. ثم من حاكم الإمارات ؟ زايد النهيان حفظة الله .. ثم من موحد المملكة ؟ فتجيب الملك عبدالعزيز رحمة الله .. ثم تسأل من هو وزير الدفاع ؟ سلطان بن عبد العزيز .. ثم تصرخ وتصفق أحسنت أحسنت ،وتشير الي التلفاز وتقول هذا كلنتون ومونكا .. ثم هذا قابوس بن سعيد حاكم عمان يا سبحان الله هي تحفظ كل الوزراء والحكام والشعارات دون مساعدة من احد وتصمت فورا إذا شاهدتها وهي تردد المعلومات .
اعتقد لو كان وضعها الصحي جيد ودخلت مركز خاص لتحسن مستواها العقلي فهي لديها صعوبة في ترتيب الأفكار ولا تعطي معلوماتها و لا تحد ث بها إلا الجدران و الأوراق والمصابيح و المريات والظلال وتكرر كلمات ولغة غير مفهومة مع المعلومات التي في ذاكرتها الحقيقة اني فكرت في تعليمها في المنزل مراعاة لوضعها الصحي .. وحاولت تحسين النطق فكانت تدعي أنها لا تسمع تريد سماع الفيديو والكاسيت .. اشتريت لها مجموعة من ألا شرطه من مراكز خاصة للمعاقين .. اشتريت لها الحروف و الأرقام و الأقلام التي باللغة العربية الفصحى واعتبرتها في مدرسة وقررت لها ساعتان في الصباح وساعتان العصر وساعتان في المساء .. بعد شهر من ذالك تحسن نطقها 180 درجة و أصبحت لا تخجل وتتحدث مع الجميع بدون تردد.الحقيقة أنها صارت تتحدث العربية الفصحى وتجبرنا نحن ان نحدثها الفصحى …. مثال تقول لي : أن فستانك رائع يا والدتي .. أنا اندهش و أتتعجب ولا أستطيع ان أتمالك نفسي من الضحك … أو تقول اهلا بوالدتي الحبيبة .. فأرد عليها : أهلا بك أنت يا صغيرتي .. فتفرح كثير لتجاوبي معها … وإذا أرادت النوم تقول : أريد أن أخذ قسط من الراحة يا والدتي … فأنفجر من الضحك لان حجمها لا يتجاوز 70 سم ويخرج منها جمل كبيرة!
ومن مواقفها الطريفة .. في يوم من الأيام زارنا والدي ووالدتي و اخواتي السبعه و اخواني الثلا ثة وصارت الصالة مزدحمة .. المهم.. ذهبت الي فاتن في غرفتها و البستها اجمل الملابس وطلبت منها ان تخرج إلي الصالة دون ان اخبرها ان اهلي موجودون عندنا …. خرجت الي الصالة وهي تقفز فرحا في فستانها و اناقتها الكامله ..فكانت المفاجئة لها لم تتوقع احد عندنا … فدخلت عليهم ونظرت لهم بدهشة من اليمين الي اليسار و الدهشه و الفرحه ارتسمت علي وجهها !! وقالت: اوه . واوو. غير معقول . يال الدهشه . يا إلهي . اهلا ومرحبا بكم !!ثم ركضت إلي المطبخ والفرحة تملأ عينيها وتنادي الخادمة .. ناني ناني .. هيا احضري القهوة والشاي ،ثم جلست علي كرسيها الخاص بها وسالت جدها. هل تريد قهوه . قال لا . قالت تريد عصير إذن . قال لا .قالت اشرب حليب إذن قال لا. واخذت تلح عليه هل تشرب القهوه … فضحكنا كلنا وقال والدي : أبنتك فيها عرق من حاتم الطائي تعرف اصول الضيافة فشرب القهوه حتي يرضيها .. الحقيقة هي طفلة لا تحب التعامل مع الصغار تحب التعامل مع الكبار فقط
و أخيرا احب ان أخبركم ان الأطفال الذ ين مثل طفلتي لد يهم ضعف في القدرات العقلية يحتاجون منكم النزول الي عالمهم ومستواهم العقلي حتي يستطيعون أن يعبرون لنا ما في داخلهم فهؤلاء الأطفال يعتبرون ان التعبير لما في صدورهم هو قمة المتعة والسعادة ولا يريدون اكثر من ذلك من الحياة عليكم في التجربة والنزول الي مستوي هؤلاء الأطفال فهو عالم غريب عجيب يزيد أيمانكم بالله ويذكركم بنعمة العقل والعافيه لديكم وتشكرون المولي علي هذه النعمة التي لديكم
ان اطفال متلازمة سانجد سقطي يتميزون في قصر القامة الشديد مثال طفلتي عمرها سبع سنوات فإذا شاهدتموها سوف تقدرون عمرها ودون تردد انها في السنه الأولى فقط ،لذلك عليكم مراعاة مشاعرهم لانهم حساسين جدا ولديهم عاطفة يفرحون ويتألمون مثل بقية الأطفال الطبيعيين ويفهمون … لكن مشكلتهم لا يستطيعون التعبير عن احتياجاتهم إلا إذا نزلنا الي مستواهم العقلي.واطلب منكم ايها المجتمع ان لا تكثروا الأسئلة على أهل المريض عن مرض طفلهم خصوصا اذا كان الطفل جوار و الدته لان هؤلاء المرضي يريدون الاستمتاع بوقتهم بعيد عن المرض و أسبابه

هند و فاتن

رسالتي لك ان تفحص قبل الزواج و ادع اقاربك للقيام به
إن قرار الفحص قبل الزواج قرار حكيم وصائب لا لأنه يحرر ذريتنا و أطفال المستقبل من المرض قبل أن يأسرنا ويذلنا ويشربنا بكاس المرض و الألم والهم والسهر و المعاناة,,اليوم اسمع كثير من أفراد المجتمع يتحدثون عن خطة الفحص الوراثي قبل الزواج ويضحكون علي هذه الخطة وكأنهم سمعوا طرفه مضحكه,, فانا اطلب منكم أيها المبتسمون أن تزورون المستشفيات ومراكز المعاقين وشاهدوا ألاف الأسر التي تعاني من الإمراض الوراثية ثم بعد ذلك لكم الخيار إما أن تبتسمون و إما أن تبكون من الحزن على هذه الأسر,,
فيا أخواني و أخواتي من ينقذكم بعد الله من هذه الأمراض إلا الفحص قبل الزواج؟؟ ومن ينقذكم من الإمراض الخبيثة مثل الإيدز والزهري والتهاب الكبد إلا الفحص قبل الزواج ؟؟من ينقذكم من الشباب المدمنين على الكحول والمخدرات إلا هذا الفحص؟؟ ,,فيا أخواتي العفيفات إن كثير من الشابات العفيفات الشريفات أصبن بعد زواجهن بأمراض الزناة لان زوجها كان يحمله ونقل لها المرض ..
وكثير من الشابات البريئات اكتشفن بعد زواجهن إن زوجها مدمن لكن بعد أن وقع الفأس في الرأس, فهذه الأمور لا يكشفها السؤال عن الخاطب الجيران و الأقارب إنما يكشفها لكم هذا الفحص والقرار الحكيم الصائب الذي سينقذ ألاف من الشابات قبل أن تدخل في معاناة يصعب حلها,و أيضا كثير من الأفراد في المجتمع يحملون أمراض وراثية لا تكتشف إلا بعد إنجاب طفل مصاب فبعذلك تعاني الأسرة من المرض والندم علي الإنجاب ويدخلون في دوامه المرض ثم الحزن ثم اليأس و أحيانا يهرب احد الزوجين وتجره نفسه للهرب من واقع مرض طفلهم الى الأمراض النفسية والتقلبات المزاجية و أحيانا إلى المخدرات أو الخيانة حتى ينسي عذاب طفله المصاب بمرض وراثي.
قد يقول الكثير من الأفراد أن عائلتي أب عن جد سليمين لا يحملون أمراض فلا حاجة لنا في هذا الفحص, فأقول لكم يا أخواني و أخواتي أنا كنت أقول مثلكم أن جميع أفراد عائلتي سليمين وكنت اعتقد أننا لا نحمل أي مرض فبعد زواجي أنجبت طفلين مصابان في متلازمة سانجد سقطي والتي كتبت عن معاناتهم في صفحة سانجد سقطي فما كتبته عن معاناتهم قطره في بحر المعاناة لان أطفالي كانوا صدمه لم أتوقعها ابد لان كل أفراد عائلتنا طبيعيين فكانت صدمه كبيرة أثرت علي حياتي الزوجية وتم الانفصال حتى لا نكرر هذه المعاناة مع طفل ثالث, أن الانفصال في فترة الخطوبة أسهل وارحم من الانفصال بعد الزواج فهذا الفحص يعطيكم فرصه مجانية للكشف عن الأمراض التي انتم تحملونها وتنقلونها إلى الأجيال لان العرق دساس, فاطلب منكم أخواني و أخواتي أن تتمسكون في هذا الفحص ولا تتنازلون عنه ابد لأنه هو الذي سيحرركم من الأمراض, فبعض الأخوان و الأخوات يقولون لو انه تم الفحص أنا وخطيبتي واكتشفنا أننا نحمل مرض معين هل أتنازل و أتخلى عن خطيبتي وحبيبتي؟؟ الجواب لا لا تتنازل عنها وسيشرح لك الطبيب خطه للحمل القادم , فهذا القرار ليس هدفه أن يكشف أمراضكم قبل الزواج بل هدفه حمايتكم وتوجيهكم كيف تتخطون هذه الأمراض ,, فيا إخواني و أخواتي يجب أن تتمسكون في هذا القرار حتى تحررون الأجيال القادمة من الأمراض أرجوك اقبلوا هذا القرار بصدر رحب غير مجبرين,, حرروا أجيالكم قبل أن تعضون أصابع الندم والحسرة من المرض والمعاناة.
قطره من دمك صدقه جاريه وعلم ينتفع به
ادعموا البحوث العلمية فالفائدة ترجع لنا جميعاً
هناك العديد من الامراض النادره المستعصيه التى ليس لها علاج.. والسبب قله الابحاث على تلك الحالات.. ولان البحث يستغرق سنوات حتى تظهر نتائج البحث.او لرفض بعض الاسر بالتبرع بقطره من دمهم..فمراكز الابحاث تسعى دوما للبحث عن الحالات المصابه واخذ عينات من دمائهم ودم اسرهم حتى يجرى عليها الابحاث.
لكن يواجه الاطباء القائمين على ذلك البحث من الاسر المصابه او الحامله لذلك المرض . الرفض الشديد من التبرع بقطره من دمهم وسبب رفضهم هو استعجالهم بنتائج البحث و اما يكون بسبب الجهل بالفائده التى ستعم الجميع فى المستقبل البعيد او القريب .. او لاعتقاد الاسر ان الله قدر و ما شاء فعل ودب فى قلوبهم الياس ونسوا ان الله سبحانه امرنا باتخاذ الاسباب ووجهنا كيف نغير واقع حياتنا واخبرنا الله انه لا يغير مابقوم حتى يغيروا ما بأنفسهم..فلن يتغير حالنا الا اذا سعينا فى البحث عن الاسباب والا اتخاذ بالأسباب فحتما سيجعل الله لنا مخرجا وسيشفى مرضانا عاجل او اجل.. فقد ذكر فى الحديث الشريف انه لكل داء دواء.
فيا اخوانى واخواتى المصابين او الحاملين لمرض وراثى ان قطره من دمائكم تساهم فى فك رموز ومعالم مرضكم المجهول الهويه..فقطره من دمائكم تنقذ الاف من الاسر القريبه لكم والبعيده المهدده بأمراض وراثيه مستعصيه. .فيا احبائى هل تعلمون ان قطره من دمائكم تعتبر عمل من الاعمال الصالحه ونوع من اعمال الخير الخير !! فالحديث الشريف ذكر لنا انواع اعمال الخير التى لا تنقطع وهى صدقه جاريه ولد صالح يدعوا لك او علم ينتفع به من بعدك..فقطره من دمائكم تنفع العلم والعلماء والباحثين والاجيال القادمه فلا تستخسروا الاجر على انفسكم بقطرة دم تحيي طفل يدعوا لكم فى المستقبل.
فالتعاون مع باحثين الامراض الوراثيه يساعد العلماء فى بحوثهم ويحقق فرص اكبر لا انقاذ نطف واجنه من خطر الامراض الوراثيه القاتله.. ويخلق اجيال جديده تسعى لعمارة الارض.ففى هذه الصفحه صفحه متلازمه سانجد سقطى اشكرا كل من تبرع وساهم فى التبرع فى قطرات من دمائهم لمشروع البحث عن الجين المسبب لمتلازمه سانجد سقطى وهم تقريبا 17 اسره سعوديه و9 اسر فلسطينيه اللهم اجعل هذه القطرات فى موازين اعمالهم فى الدار الاخره..وانشاء الله يجنى ثمار هذا التعاون ابناء ابنائهم فى المستقبل انشاء الله .
فمن تجربتى مع متلازمه سانجد سقطى اكثر من ثمانيه سنوات واختلاطى بالمستشفى مع اسر اخرى مصابه بأمراض وراثيه. الاحظ بعض الاسر تعارض وترفض التبرع بقطره دم تساعد الباحثين لاكتشاف اسباب المرض ..فأسالهم لماذا الرفض؟ وماذا سيضركم لو تبرعتم بقطره من دمكم؟؟..فيجيبون ان الله قدر وما شاء فعل وان اخذ عينات من الدم مؤلمه لطفلهم ولنفسيتهم!!! فأقول لهم ستتألمون ثوانى ويمكن الله يفتح باب اكتشاف وشفاء لمرضكم هذا من هذه القطرات..فيقولون سبق وان اخذ مننا عينات دم ولم تظهر النتائج فاخبرهم ان البحث يحتاج سنوات.. وان لم تظهر لهم النتائج فى وقتنا الحاضر..احتمال تكون نتائج التحاليل بالمستقبل من صالح ابنائهم وبناء ابنائهم الذين يحملون امراض وراثيه.. الحقيقه انا لا الومهم لان المرض يسبب للنفس ياس وعدم التطلع للمستقبل..لكن اذكركم ان النفس المريضه بحاجه لصدقه جاريه واعمال ينتفع بها حتى يمن الله عليها وعلى ذريتكم بالصحه والعافيه..فاما اروع ان تتصدقون بقطره من دمكم المريض الذى سيحتسبه الله لكم صدقه جاريه وعلم ينتفع به وولد صالح يدعوا لكم..فقطره من دمكم تنقذ ملايين من الاسر اما بالحاضر او فى المستقبل انشاء الله.
اما عن نفسي مستعده ان اتبرع بدمى كله لمشروع البحث عن اسباب متلازمه سانجد سقطى..لان اطفالى ضحية هذا المرض الذى تسبب فى عنائهم الابدى الذى حرمهم من متع الحياه وسيحرمهم من الحياه على وجه هذه الارض..سأتبرع بدمى لا اخر لحظه من عمرى..حتى احارب هذا المرض المستعصى الذى سلب من اطفالى البسمه والحياه..فا الامراض الوراثيه تسبب عناء لكل افراد الاسره الاصحاء والمصابين.. واحيانا يتسبب المرض الوراثى بتفكك الاسره والطلاق ..فالمرض الوراثيه عدو يهدد اطفالنا واستقرارنا وحياتنا الاسريه..فهل تعدون العده حتى تحاربون عدوكم الخفى وهو المرض الوراثى بقطره من دمائكم؟؟ فانا عدوى الشرس هو متلازمه سانجد سقطى الذى سلب منى كل ما ملك بهذه الحياه..واسر اطفالى رهينه عنده يشربهم ويلات الالم والمرض والحرمان من الحياه.
فيا اخوانى واخواتى اعدوا العده لحرب الامراض الوراثيه بقطره دم وتصدقوا بقطره دم تنفع العلم والعلماء واسال الله ان يشفى مرضانا ومرضى المسلمين..
دعوة للقاء اسر متلازمة سنجد سقطي
ان الإنسان اجتماعي بطبعه فطره الله على حب الاختلاط والتعارف على جميع الاعراق والشعوب.فالإنسان لدية رغبة ملحة تجعله يسعى دوما لاكتشاف كل ما هو مجهول وغريب وغامض ،أو يبحث أشياء جديدة تجدد حياته.فباختلاط الشعوب بعضها ببعض على مر العصور تم تبادل المنافع من بعضهم البعض..وقد تكون منافع اقتصاديه أو اجتماعيه أو علميه أو طبية..
فهذه فطره فطرها الله بالإنسان وهى حب الاختلاط حتى ينمى تعارف هذه الأجناس البشرية اكتساب المهارات والتجارب التي تعود علينا جميعا بالنفع والفائدة .فالإنسان دوما يبحث عن إنسان أخر سواء كان إنسان طبيعي أو إنسان مريض..فالكل يبحث عن أنيس له في هذه الحياة.
بما أن هذه طبيعة النفس البشرية..اودان اقترح عليكم اقتراح..وهو أن يكون يوم سنوي يجتمع فيه أطفال متلازمة سانجد سقطى..فى إحدى مستشفيات الرياض,أما بمستشفى الملك فيصل أو مستشفى القوات المسلحة وانأ أفضل الاجتماعات تكون في مستشفى العسكري بالرياض
وكلى ثقة أن الاجتماع السنوي لهؤلاء الأطفال سيعود بالنفع على الطفل و أسرته..لما سوف يكتسبه جميع أطفال متلازمة سانجد سقطى و ذويهم من تبادل الخبرات عن المرض وعن السلبيات والايجابيات التي خطوها وجربوها سواء كانوا اسر جديدة وحديثه المعرفة بهذه المتلازمة أو أسره أمضت سنوات من تجربتها مع المرض..
كما نعلم جميعا أن أطفال متلازمة سانجد سقطى نادر وجودهم ويصعب البحث والتعرف عليهم لأسباب كثيرة.فإني اعلم أن كثير من الآباء و الأمهات يتمنون إن يتعرفون على طفل مثل طفلهم..فلا يعلمون أين يجدون مثل هؤلاء الأطفال..لأنه لا يوجد مركز خاص يجمعهم أو قسم معين يعالجهم فهم يتابعون في مختلف مستشفيات المملكة.
لذا اقترح و أتمنى أن نجتمع في يوم سنوي مع أطفال متلازمة سانجد سقطى..حتى نتبادل التجارب..و أيضا لنواسي بعضنا البعض..وحتى يرى أطفالنا انه هناك أطفال مثلهم ..لكي لا يشعر الطفل انه هو الطفل الوحيد الذي تنقصه أشياء لأنه دوما يرى الأطفال الأصحاء الأقوى منه فهو يقارن بين نفسه وبين من هم حوله..لذا أتمنى أن يرى كل طفل مصاب طفل أخر مصاب بنفس إصابته لعلها تهون مصيبته وألمه الذي لا يستطيع أن يعبر عنه إلا بنظراته.
أما عن نفسي عندي طفلان مصابان بهذه المتلازمة الأولى بنت عمره ثمان سنوات و أيضا ولد عمره أربع سنين ,فعندما أنجبت طفلتي كنت أتمنى أن أرى طفله مصابه مثل طفلتي فطال بحثي ولم أرى احد مثلها الا بعد ست سنين من البحث..لكن بعد ماذا!! بعد أن تعبت من تأمل وتخيل شكل طفلتي بالمستقبل الذي لم استطع تصوره لوحدي إلا بعد مشاهدة طفل أخر مصاب مثلها.كما نعلم ان هذا المرض مجهول لكل الأسر التي لديها أطفال مصابين .لذا الأب و الأم تكون لديهم رغبة قوية لمشاهدة طفلهم ماذا سيصبح بعد سنوات!!
فأتمنى أن يتحقق هذا اليوم السنوي لجميع متلازمة سانجد سقطى.. فان لم يتحقق هذا اليوم السنوي..اطلب من أي أسرة لديها طفل مصاب بمتلازمة سانجد سقطى أن تتعرف على أطفالي و أتعرف على طفلهم..
فمن يرغب بهذا التعارف فأهلا ومرحبا به و قلبي مفتوح لهم ولطفلهم..فما عليكم الكتابة طلب تعارف في صفحة منتدى الوراثة في قسم متلازمة سانجد سقطى أو إرسال رسالة إلى د عبدالرحمن السويد على البريد الالكتروني الموجود بهذا الموقع..فبعد كتابتكم إلي أو للدكتور عبدالرحمن السويد إنشاء الله سيكون لنا لقاء وتواصل حتى لو كانت بيننا مسافات أو عقبات..فمن يرغب بذلك أهلا ومرحبا به و أنا بانتظار رسالة من أي أسره ..و أتمنى لقاء كل الأسر
تأليف:الدكتور عبدالرحمن السويد
الجزء الاخر هو من كتابة اسرة ام فاتن الله يسعدهم جميعا
































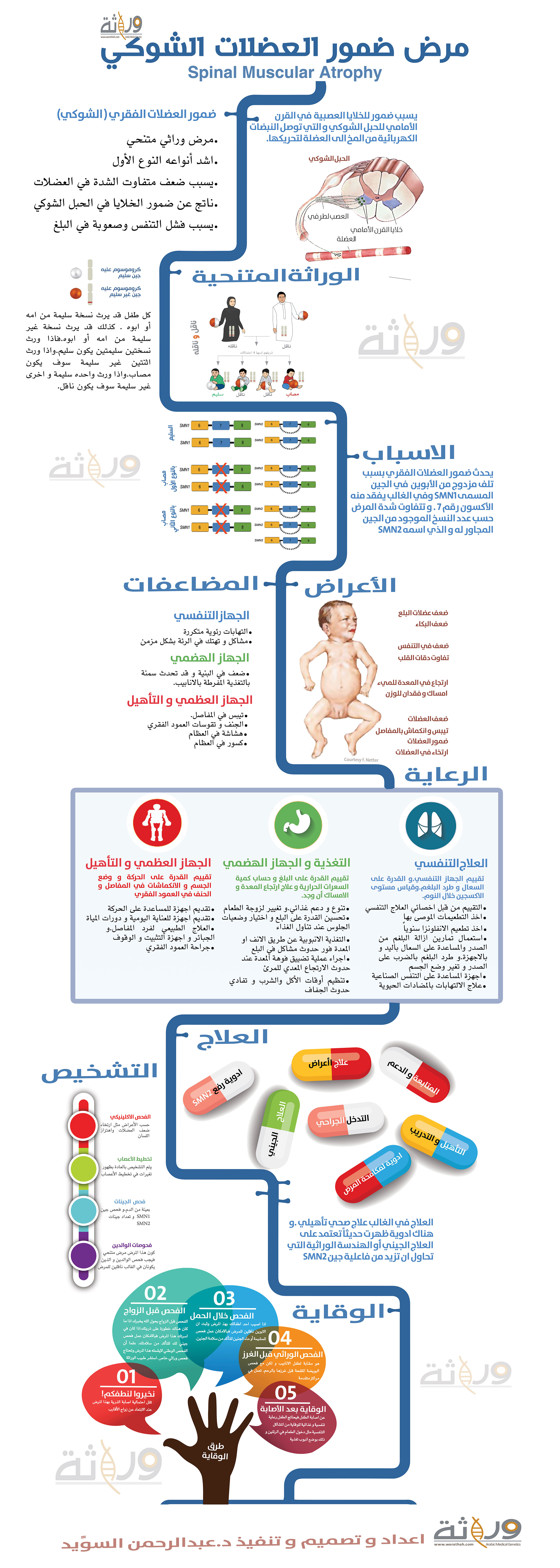
 دعونا نوضح بعض الشيء عن تسمية هذا المرض.فاصل كلمة “ضمور العضلات الشوكي” (أو الفقري) أخذت تسميتها من إصابة المرض الأعصاب التي تظهر من الحبل الشوكي الموجود في العمود الفقري. و يظهر على شكل ضمور لعضلات الأطراف مع ارتخاء شديد في العضلات.و يطلق عليه باللغة الإنجليزية (Spinal Muscular Atrophy) و يختصر بالحروف الأولى لكل كلمة(SMA) مرض إس إم أي.
دعونا نوضح بعض الشيء عن تسمية هذا المرض.فاصل كلمة “ضمور العضلات الشوكي” (أو الفقري) أخذت تسميتها من إصابة المرض الأعصاب التي تظهر من الحبل الشوكي الموجود في العمود الفقري. و يظهر على شكل ضمور لعضلات الأطراف مع ارتخاء شديد في العضلات.و يطلق عليه باللغة الإنجليزية (Spinal Muscular Atrophy) و يختصر بالحروف الأولى لكل كلمة(SMA) مرض إس إم أي.
















 لاحظ وليامز (وهو اختصاصي بأمراض القلب من نيوزيلندا) عام 1961 أن فئة صـغيرة من مرضاه الأطفال كانوا يتشابهون في عدة خصائص. فإضافة إلى إصابتهم بعيوب خَلقية في القلب كانت لهم ملامح وأشباه مميزة( مثل ارتفاع طرف الأنف إلى أعلى و صغر في الذقن) ولديهم ضعف في المهارات العقلية.وكان تضيق المنطقة التي فوق الصمام الأورطي(الأبهر) مباشرة اكثر المشكلات القلبية شيوعا بينهم ( Supravalvular aortic stenosis).ومنذ ذلك الوقت، لاحظ الأطباء أعراض أخرى في وقت مبكر من العمر. ففي السنة الأولى من العمر، قد يجد هؤلاء الأطفال صعوبة في الرضاعة وقد يعانون من “مغص في المعدة” والإمساك. كما يتصف الكثير منهم بشدة الحساسية للضوضاء والأصوات العالية. وبعضهم لدية فتق في اسفل البطن(فتق الصفاق).ويرتفع عند العديد منهم ارتفاع في مستوى الكالسيوم في الدم.
لاحظ وليامز (وهو اختصاصي بأمراض القلب من نيوزيلندا) عام 1961 أن فئة صـغيرة من مرضاه الأطفال كانوا يتشابهون في عدة خصائص. فإضافة إلى إصابتهم بعيوب خَلقية في القلب كانت لهم ملامح وأشباه مميزة( مثل ارتفاع طرف الأنف إلى أعلى و صغر في الذقن) ولديهم ضعف في المهارات العقلية.وكان تضيق المنطقة التي فوق الصمام الأورطي(الأبهر) مباشرة اكثر المشكلات القلبية شيوعا بينهم ( Supravalvular aortic stenosis).ومنذ ذلك الوقت، لاحظ الأطباء أعراض أخرى في وقت مبكر من العمر. ففي السنة الأولى من العمر، قد يجد هؤلاء الأطفال صعوبة في الرضاعة وقد يعانون من “مغص في المعدة” والإمساك. كما يتصف الكثير منهم بشدة الحساسية للضوضاء والأصوات العالية. وبعضهم لدية فتق في اسفل البطن(فتق الصفاق).ويرتفع عند العديد منهم ارتفاع في مستوى الكالسيوم في الدم. وعند البلوغ قد تخشن أصواتهم ويبدون متأخرين في نموهم الجسمي وقصر- بعض الشيء – في طول القامة. .يصحب ذلك تأخر في الجلوس والمشي فهم يبدؤون المشي في المتوسط في سن 21 شهر
وعند البلوغ قد تخشن أصواتهم ويبدون متأخرين في نموهم الجسمي وقصر- بعض الشيء – في طول القامة. .يصحب ذلك تأخر في الجلوس والمشي فهم يبدؤون المشي في المتوسط في سن 21 شهر الأعراض
الأعراض










 خرجت الدكتورة –جاكولين نونان في كلية الطب في بوسطن عام 1956م،وبدأت كأول طبيبة لأمراض القلب للأطفال في حاجة إيوا وخلال متابعتها للأطفال المصابين بعيوب خلقيه في القلب لاحظت أن في بعض الأطفال لديهم عيوب في الخٍلقة غير عيوب القلب ،لذلك قامت بمتابعة 833 حالة مريض في عيادة العيوب الخلقية للقلب للبحث عن العيوب المصاحبة لعيوب القلب .
خرجت الدكتورة –جاكولين نونان في كلية الطب في بوسطن عام 1956م،وبدأت كأول طبيبة لأمراض القلب للأطفال في حاجة إيوا وخلال متابعتها للأطفال المصابين بعيوب خلقيه في القلب لاحظت أن في بعض الأطفال لديهم عيوب في الخٍلقة غير عيوب القلب ،لذلك قامت بمتابعة 833 حالة مريض في عيادة العيوب الخلقية للقلب للبحث عن العيوب المصاحبة لعيوب القلب . ومع هذه الملاحظات المهمة من قبل الدكتورة نونان بداء أحد طلابها يطلق على هذا المرض متلازمة نونان .بعد ذلك نشرت الدكتورة نونان مقالا بعنوان (تباعد العينين مع ملامح مشابهة لمتلازمة( تيرنر) وفي أحد مؤتمرات (العيوب الخلقية للجهاز الدوري والقلب)عام 1971م أطلق رسميا على هذا المرض متلازمة نونان.
ومع هذه الملاحظات المهمة من قبل الدكتورة نونان بداء أحد طلابها يطلق على هذا المرض متلازمة نونان .بعد ذلك نشرت الدكتورة نونان مقالا بعنوان (تباعد العينين مع ملامح مشابهة لمتلازمة( تيرنر) وفي أحد مؤتمرات (العيوب الخلقية للجهاز الدوري والقلب)عام 1971م أطلق رسميا على هذا المرض متلازمة نونان.

 يهم أعراض متشابهة ومنذ ذلك الوقت عرف هذا المرض باسمهما.متلازمة (مرض) بكوث ودمان عبارة عن مجموعه من الأعراض يميزها وجود تضخم في البنية والسان ولأحشاء الداخلية في البطن وفي العادة يصحبه فتق في السرة وهبوط (نقص) في معدل السكر في الدم.وكلمة متلازمة يستعملها أطباء الأمراض الوراثية بشكل كثير وهي كلمة مرادفة لكلمة مرض أو حالة.وكلمة متلازمة تعني حدوث عدة أعراض مع بعضها البعض بشكل متكرر في عدة أشخاص . وفي العادة هذه الأعراض يرجع سببها لشيء واحد.
يهم أعراض متشابهة ومنذ ذلك الوقت عرف هذا المرض باسمهما.متلازمة (مرض) بكوث ودمان عبارة عن مجموعه من الأعراض يميزها وجود تضخم في البنية والسان ولأحشاء الداخلية في البطن وفي العادة يصحبه فتق في السرة وهبوط (نقص) في معدل السكر في الدم.وكلمة متلازمة يستعملها أطباء الأمراض الوراثية بشكل كثير وهي كلمة مرادفة لكلمة مرض أو حالة.وكلمة متلازمة تعني حدوث عدة أعراض مع بعضها البعض بشكل متكرر في عدة أشخاص . وفي العادة هذه الأعراض يرجع سببها لشيء واحد.


























 عسر البلع :
عسر البلع : الإطراق:
الإطراق: ضعف الأطراف:
ضعف الأطراف:
 إحدى الطرق التي قد يكون النظام الغازي متفوق على النظام الموسع هي أنها تترك الوجه خالي من جهاز مرئي.
إحدى الطرق التي قد يكون النظام الغازي متفوق على النظام الموسع هي أنها تترك الوجه خالي من جهاز مرئي.










![clip_image002[4] clip_image002[4]](http://werathah.com/birth-defects/wp-content/uploads/2017/01/clip_image0024_thumb.jpg)
![clip_image004[4] clip_image004[4]](http://werathah.com/birth-defects/wp-content/uploads/2017/01/clip_image0044_thumb.jpg)
![clip_image006[4] clip_image006[4]](http://werathah.com/birth-defects/wp-content/uploads/2017/01/clip_image0064_thumb.jpg)
![clip_image008[4] clip_image008[4]](http://werathah.com/birth-defects/wp-content/uploads/2017/01/clip_image0084_thumb.jpg)





 في كل مرة تحمل فيها الزوجة هذا إذا كان احد الأبوين لديه نفس المرض. أما إذا كان سليم فإنها تعتبر طفرة جديدة واحتمال تكراراها يقل عن 1%.
في كل مرة تحمل فيها الزوجة هذا إذا كان احد الأبوين لديه نفس المرض. أما إذا كان سليم فإنها تعتبر طفرة جديدة واحتمال تكراراها يقل عن 1%.
 Detachment) و عتامة في العدسة(Cataract).
Detachment) و عتامة في العدسة(Cataract). و صف الدكتور ملنيك هذه المتلازمة في عام 1975 و علق عليها الدكتور فريزر بعد ذلك. و لذلك فان الاسم الأخر لهذه المتلازمة هو متلازمة كلنيك فريزر (Melnick-Fraser Syndrome).و هي من المتلازمات النادرة التي يتوقع أنها تقع بنسبة 1 إلى 40000 نسمة.و يمثل تقريبا 2% ممن لديهم صمم شديد جدا.و هذا المرض يصيب أعضاء التي تخلق من القنطرة الأولى من الخيشوم(Branchial Arch) و التي تظهر على شكل ناسور أو نقر في الرقبة أو بجانب الأذن. ضعف السمع أو صمم، صغر في حجم الكلية أو عيوب خلقيه في الجهاز البولي.علما أن ليس كل من لديه هذه المتلازمة تظهر عليه جميع الأعراض خاصة المشاكل المتعلقة بالجهاز البولي.
و صف الدكتور ملنيك هذه المتلازمة في عام 1975 و علق عليها الدكتور فريزر بعد ذلك. و لذلك فان الاسم الأخر لهذه المتلازمة هو متلازمة كلنيك فريزر (Melnick-Fraser Syndrome).و هي من المتلازمات النادرة التي يتوقع أنها تقع بنسبة 1 إلى 40000 نسمة.و يمثل تقريبا 2% ممن لديهم صمم شديد جدا.و هذا المرض يصيب أعضاء التي تخلق من القنطرة الأولى من الخيشوم(Branchial Arch) و التي تظهر على شكل ناسور أو نقر في الرقبة أو بجانب الأذن. ضعف السمع أو صمم، صغر في حجم الكلية أو عيوب خلقيه في الجهاز البولي.علما أن ليس كل من لديه هذه المتلازمة تظهر عليه جميع الأعراض خاصة المشاكل المتعلقة بالجهاز البولي.






 ي منطقة الشق خصوصا الثنيتين واللتين عادة ما يصاحبهما بعض الالتهابات و الخراجات.
ي منطقة الشق خصوصا الثنيتين واللتين عادة ما يصاحبهما بعض الالتهابات و الخراجات.



 متلازمة كروموسوم 13 الثلاثي (ويعرف أيضا باسم متلازمة باتاو) هي حاله ناتجة عن خلل في الكروموسومات حيث يكون هناك ثلاث نسخ من كروموسوم رقم 13 بدل من نسختين في كل خلايا الجسم. ففي خلايا الإنسان الطبيعي هناك نسختان فقط من كل كروموسوم ولذلك إذا فان الزيادة أو النقصان تسبب مشاكل صحية .
متلازمة كروموسوم 13 الثلاثي (ويعرف أيضا باسم متلازمة باتاو) هي حاله ناتجة عن خلل في الكروموسومات حيث يكون هناك ثلاث نسخ من كروموسوم رقم 13 بدل من نسختين في كل خلايا الجسم. ففي خلايا الإنسان الطبيعي هناك نسختان فقط من كل كروموسوم ولذلك إذا فان الزيادة أو النقصان تسبب مشاكل صحية .


![trisomy18[1] trisomy18[1]](http://werathah.com/birth-defects/wp-content/uploads/2017/01/trisomy181_thumb.gif)









 لقية في القوقعة.و في العادة يشخص عند وجد هذه الأعراض. و لكن من المعلوم أن الأعراض تتفاوت في وقت ظهورها و شدتها. فمثلا عند الولادة لا تظهر أي علامة لمشاكل في الغدة الدرقية. كما أن النتائج الطبيعية لمستوى هرمون الغدة الدرقية في الدم لا يلغي احتمال حدوثها. كما أن الأعراض أيضا تتفاوت في داخل الأسرة الواحدة. إضافة الى أن بعض المركز لا تقوم بعمل أشعة مقطعية للقوقعة بشكل روتيني لمن لديهم صم. كل هذه الأمور تجعل من السهل الغفلة عن تشخيص هذا المرض لمن لديهم صمم.
لقية في القوقعة.و في العادة يشخص عند وجد هذه الأعراض. و لكن من المعلوم أن الأعراض تتفاوت في وقت ظهورها و شدتها. فمثلا عند الولادة لا تظهر أي علامة لمشاكل في الغدة الدرقية. كما أن النتائج الطبيعية لمستوى هرمون الغدة الدرقية في الدم لا يلغي احتمال حدوثها. كما أن الأعراض أيضا تتفاوت في داخل الأسرة الواحدة. إضافة الى أن بعض المركز لا تقوم بعمل أشعة مقطعية للقوقعة بشكل روتيني لمن لديهم صم. كل هذه الأمور تجعل من السهل الغفلة عن تشخيص هذا المرض لمن لديهم صمم.

 – عند إجراء اختبار نزوح البيركلوريت (perchlorate washout) لأطفال في سن الدراسة و لديهم صمم ظهرت النتائج غير طبيعية في 50% منهم.و هذا يدل على أن متلازمة بندرد أو مشاكل الغدة الدرقية فيمن لديهم صمم أعلى مما كان متوقع.
– عند إجراء اختبار نزوح البيركلوريت (perchlorate washout) لأطفال في سن الدراسة و لديهم صمم ظهرت النتائج غير طبيعية في 50% منهم.و هذا يدل على أن متلازمة بندرد أو مشاكل الغدة الدرقية فيمن لديهم صمم أعلى مما كان متوقع.






